Song thai chỉ còn 10% cơ hội sống sót, trong đó một thai đã cạn sạch ối, bó sát vào cơ thể không thể thở.
Thai phụ Huỳnh Thị Linh, 27 t.uổi ở Phúc Thọ, Hà Nội được chẩn đoán thai đôi khi thai được 12 tuần t.uổi, tuy nhiên 2 thai chung một bánh nhau.
Xác định đây là trường hợp hiếm gặp và nguy hiểm, bác sĩ BV Phụ sản Hà Nội chỉ định thai phụ nhập viện để theo dõi. Từ đây, diễn biến của 2 bào thai xấu đi từng ngày, bác sĩ thông báo tỉ lệ giữ thai còn chưa tới 10%.
BS Nguyễn Thị Sim, Phó Giám đốc Trung tâm Sàng lọc – Chẩn đoán trước sinh và sơ sinh, BV Phụ sản Hà Nội cho biết, khi thai được 22 tuần t.uổi, bác sĩ phát hiện có sự chênh lệch lớn về lượng nước ối giữa 2 thai. Trong đó, một thai hết sạch ối, bó chặt vào cơ thể mẹ như bị hút chân không khiến bé không thể thở, thai còn lại bị đa ối. Bản thân thai phụ rơi vào tình trạng khó thở, tức ngực.

2 b.é g.ái chào đời khoẻ mạnh ở tuần thai thứ 33
Lúc này, các bác sĩ đứng trước quyết định vô cùng cân não, mổ cấp cứu cho sản phụ nhưng liệu có giữ được 2 thai? Nếu giữ thai sẽ nguy hiểm cho cả mẹ và 2 thai do nuôi dưỡng tự thân của mẹ kém, dây rốn lại nằm ở mép của bánh nhau nên nuôi bào thai cũng kém.
Sau khi hội chẩn kĩ càng, ngày 21/10 vừa qua, PGS.TS Nguyễn Duy Ánh, Giám đốc BV và BS Sim quyết định can thiệp cho bệnh nhân.
Điểm khó là phải tìm được các mạch m.áu ở vị trí cân bằng trên cầu nối bánh nhau để đốt, tái thiết lập lại tuần hoàn cho 2 thai, giúp 2 thai có được dinh dưỡng đồng đều. Nếu để lệch, tính mạng của thai nhi sẽ khó giữ.
“Chúng tôi phải can thiệp khi cả 2 thai đều đang cử động. Nếu không khéo léo điều khiển, tia laser không thể vào được đúng vị trí mong muốn sẽ khiến bệnh tiếp tục tiến triển, gây nguy hiểm tính mạng cho 2 thai”, BS Sim chia sẻ.
Sau 40 phút can thiệp, cả 2 bào thai được bảo tồn và thai phụ tiếp tục nằm tại viện để theo dõi.
10 tuần sau can thiệp bào thai, bệnh nhân đã chuyển dạ và sinh thường 2 con gái với cân nặng lần lượt 1,8 kg và 1,7 kg.
PGS Ánh cho biết, hội chứng truyền m.áu song thai rất hiếm gặp với tỉ lệ 0,1-1,9/1.000 trẻ.
Trước đây, các trường hợp mang song thai mắc hội chứng này có tới trên 90% sẽ c.hết lưu, 10% trẻ được chào đời nhưng sẽ phải đối mặt với nhiều bệnh lý rất nặng nề về thần kinh. Nhiều sản phụ đã phải mất con trong đau đớn kể cả khi được phát hiện bệnh lý vì không có cách nào cứu chữa.
Song hiện nay, nhờ kỹ thuật can thiệp bào thai, đã có 15 sản phụ tại BV Phụ sản Hà Nội được các bác sĩ can thiệp thành công.
Thúy Hạnh
Theo vietnamnet
Em bé đầu tiên được can thiệp chữa bệnh trong bào thai chào đời
Sau hơn 9 tuần theo dõi sản phụ và thai nhi, các bác sĩ của Bệnh viện Phụ sản Hà Nội đã mổ lấy con thành công cho sản phụ Lộc Thị Hường (22 t.uổi, Hà Tĩnh) bị hội trứng truyền m.áu song thai chung một bánh rau hiếm gặp và nguy hiểm.
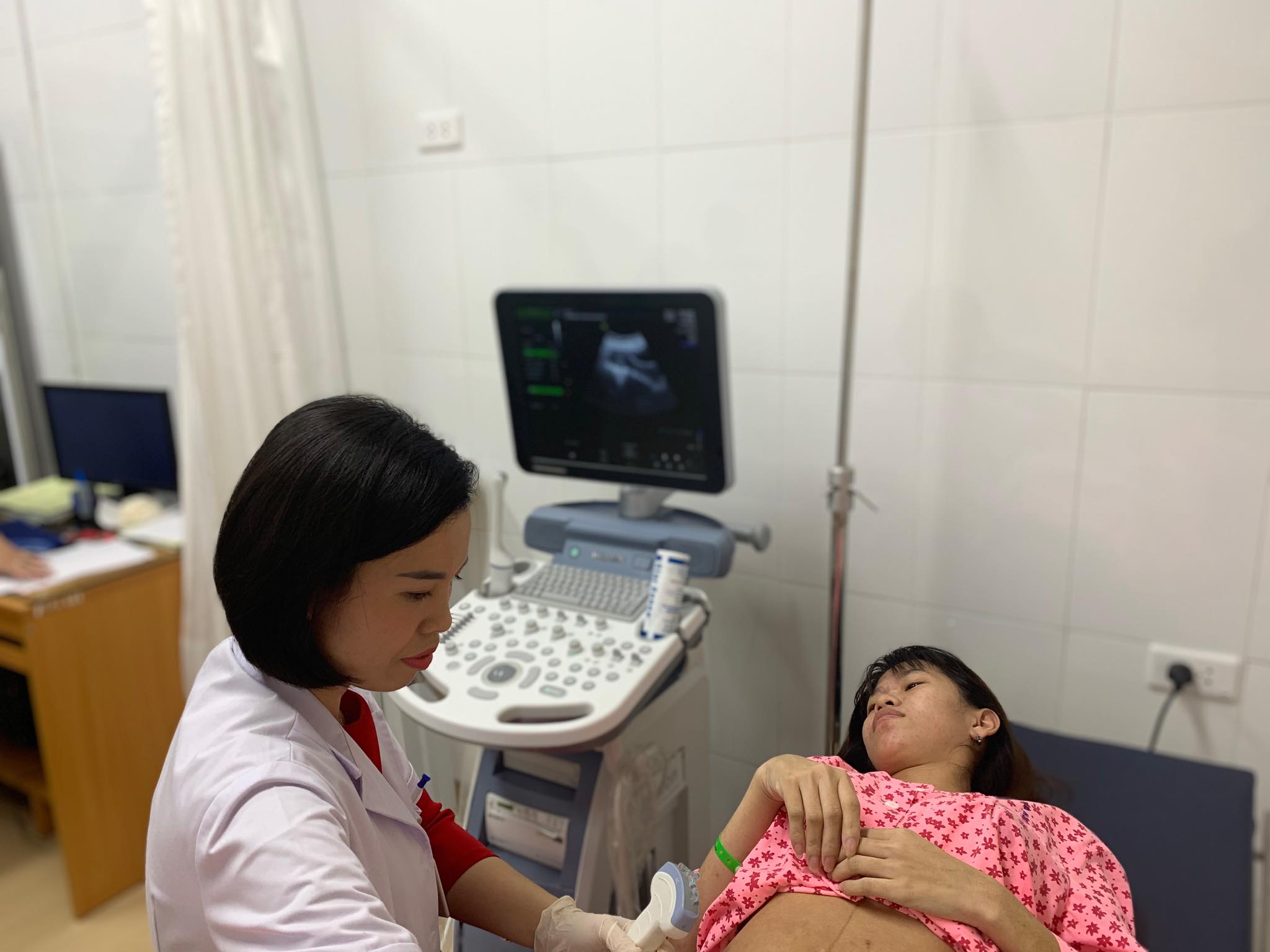
BS Nguyễn Thị Sim kiểm tra lại vết mổ và buồng tử cung cho bệnh nhân sau mổ lấy con. – Ảnh: VGP/Thúy Hà
Đây là 1 trong 2 sản phụ đầu tiên được thực hiện kỹ thuật can thiệp trong buồng tử cung, tức là chữa bệnh cho thai nhi khi còn trong bụng mẹ. Đây cũng là một kỹ thuật hoàn toàn mới và Bệnh viện Phụ sản Hà Nội là bệnh viện công đầu tiên của cả nước thực hiện thành công kỹ thuật này.
Trao đổi với phóng viên, BS CK1 Nguyễn Thị Sim, Phó Giám đốc Trung tâm sàng lọc chẩn đoán trước sinh và sơ sinh, Bệnh viện Phụ sản Hà Nội – bác sĩ đầu tiên của Việt Nam được đào tạo bài bản về kỹ thuật này tại Pháp theo Đề tài nghiên cứu khoa học cấp nhà nước về ứng dụng kỹ thuật sinh học phân tử can thiệp trong buồng ối, cho biết, hội chứng song thai không tim là một tình trạng biến chứng hiếm gặp ở song thai chung một bánh rau và rất nguy hiểm. Trong hai thai đó, có 1 thai bình thường và 1 thai không tim, bị dị tật.
Trường hợp này, các bác sĩ thường chẩn đoán thai dị tật là thai lưu nên sẽ không phát triển nữa và teo dần, không ảnh hưởng tới thai bình thường. Tuy nhiên, trường hợp sản phụ Lộc lại ngược lại, thai bị dị tật ngày càng lớn lên, phù nề thậm chí lớn gấp 2 lần thai bình thường do dinh dưỡng và m.áu từ thai bình thường truyền sang, trong khi thai bình thường lại thiếu dinh dưỡng và m.áu trầm trọng. Nếu thiếu m.áu nhiều, thai bình thường sẽ bị tổn thương não, dị dạng các chi, kém phát triển.
Sản phụ Lộc Thị Hường, được phát hiện bệnh tại Bệnh viện Phụ sản Hà Nội khi song thai được 23 tuần. Đây là lần sinh thứ 2 của sản phụ. Trước đó, năm 2015, sản phụ sinh b.é g.ái đầu tiên hoàn toàn khỏe mạnh.
Sau khi thăm khám, hội chẩn và tư vấn cho sản phụ và gia đình, các bác sĩ đã tiến hành phẫu thuật chữa bệnh cho thai nhi ngay trong bụng mẹ. Đến ngày 14/12, sau hơn 9 tuần được theo dõi và chăm sóc tại Bệnh viện Phụ sản Hà Nội, thai nhi được 33 tuần, sản phụ có dấu hiệu vỡ ối, các bác sĩ đã quyết định mổ lấy con.
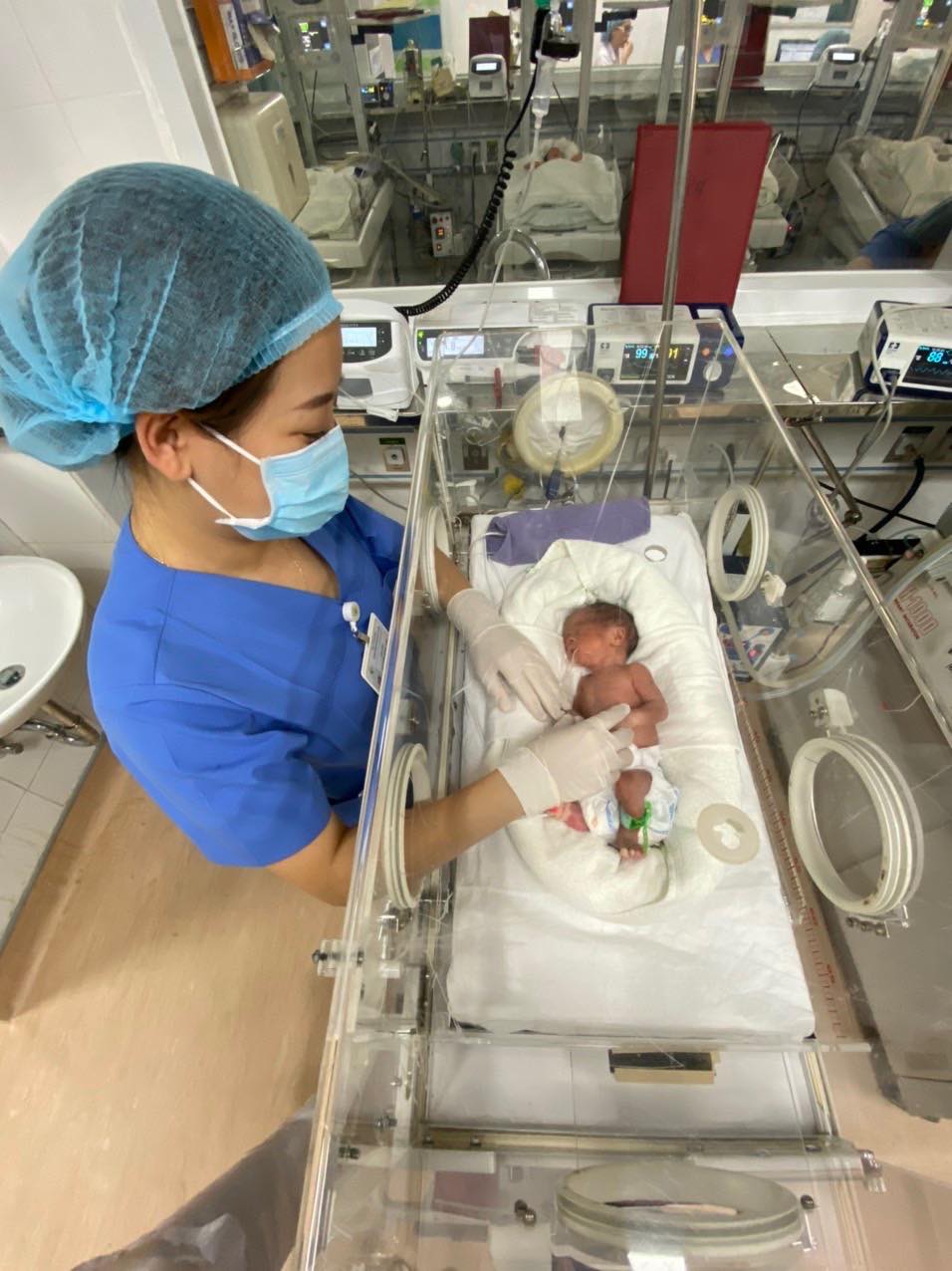
Dự kiến khoảng 1 tuần nữa,em bé đầu tiên được chữa bệnh khi còn trong bào thai của mẹ sẽ được xuất viện. Ảnh: VGP/Trần Linh
“Trong quá trình mổ lấy con cho sản phụ, khối thai không tim bị phù, tròn, rất khó lấy, có nguy cơ cao sản phụ vỡ tử cung. Dây rốn của thai nhi lại to, phồng, gắp bị trơn trượt, khó khăn vô cùng, tất cả ê kip khi đó phải phối hợp chặt chẽ để thực hiện. Cuối cùng, sản phụ sinh con trai 1,2 kg”, BS Nguyễn Thị Sim chia sẻ.
Hiện tại, sức khỏe của trẻ tiến triển tốt, trẻ đã được bỏ máy thở, tự bú. Dự kiến khoảng 1 tuần nữa bé sẽ được ra viện.
Trước đây, với những trường hợp như này, bào thai phụ thuộc rất nhiều vào may rủi, khi sinh ra, nhiều trẻ bị dị tật hoặc thai c.hết lưu. Để cứu chữa cho trẻ, bắt buộc phải đợi sinh xong mới có thể can thiệp, nhiều trẻ không thể cứu chữa vì quá muộn.
BS CK1 Nguyễn Thị Sim cho biết, theo thống kê trước đây của tổ chức WHO, cứ 35.000 ca sinh thì có 1 ca mắc hội chứng này. Tuy nhiên, hiện nay do kỹ thuật hiện đại, tỷ lệ phát hiện bệnh nhiều hơn, ngay trong tháng 11-12/2019, tại bệnh viện Sản phụ Hà Nội đã phát hiện 8 ca mắc bệnh. Năm 2016, bệnh viện cũng ghi nhận 2 ca trên tỷ lệ 40.000 ca sinh. Tức là tỷ lệ mắc bệnh khoảng 1/20.000 ca.
Từ sau 2 ca đầu tiên thực hiện thành công vào tháng 10/2019, đến nay, Bệnh viện Phụ sản Hà Nội đã thực hiện can thiệp tới 14 ca. Tất cả các ca này đều được bệnh viện miễn phí hoàn toàn. Bệnh viện dự kiến sẽ miễn phí hoàn toàn cho 30 ca can thiệp đầu tiên.

Hôm nay (19/12), bệnh nhân Lộc Thị Hường được xuất viện. Ảnh: VGP/Thúy Hà
Theo PGS.TS Nguyễn Duy Ánh, Giám đốc Bệnh viện Phụ sản Hà Nội, để thực hiện được kỹ thuật này, bệnh viện đã phải chuẩn bị rất kỹ, từ đầu tư máy móc, phòng mổ, phòng vô trùng hiện đại nhất đến việc cử bác sĩ đi học, tiếp cận những kiến thức mới, nhằm cứu sống những thai nhi không may mắc dị tật hoặc bất thường khi còn trong bụng mẹ, vì nếu phát hiện sớm các dị tật và bất thường của thai nhi thông qua khám sàng lọc, chúng ta có thể cứu chữa được thai nhi với tỷ lệ thành công tới 90%, trẻ sinh ra sẽ không còn bị dị tật hoặc t.ử v.ong.
Theo BS Nguyễn Thị Sim, các sản phụ khi được chẩn đoán mang song thai dù chưa cần biết có chung bánh rau hay không cũng đã có nguy cơ t.iền sản giật, tiểu đường thai kỳ, vỡ ối, sinh non… gấp 5 lần so với sản phụ bình thường. Đối với sản phụ mang song thai chung 1 bánh rau thì càng nguy hiểm hơn, vì vậy sản phụ càng đi khám thường xuyên tại các chuyên khoa.
Nếu có dấu hiệu ban đầu như bụng to lên nhanh, khó thở nhiều… thì nên nghĩ đến hội chứng song thai 1 bánh rau. Song thai 1 hay 2 bánh rau đều có thể phát hiện khi thai 12 tuần, nhưng nếu để thai lớn hơn thì rất khó nhìn qua siêu âm, cần phải sử dụng thiết bị có độ phân giải cao thì mới phát hiện được.
“Trường hợp siêu âm không tìm thấy bằng chứng song thai 1 hay 2 bánh rau, các bác sĩ cần quan tâm sản phụ như hội chứng chung 1 bánh rau”, BS Nguyễn Thị Sim chia sẻ.
Hiện tại, Bệnh viện Phụ sản Hà Nội đang phối hợp với Bệnh viện Đại học Y Hà Nội và một số đơn vị hợp tác quốc tế triển khai khoá học cơ bản về can thiệp y học bào thai cho khoảng 40 bác sĩ của các cơ sở có chuyên khoa sản. Mục tiêu của bệnh viện là chuyển giao cho các đơn vị nhằm cứu sống nhiều hơn nữa trẻ không may mắn từ khi còn trong bụng mẹ. Đặc biệt, với kỹ thuật hiện đại này được thực hiện thành công tại Việt Nam, bệnh nhân sẽ không phải ra nước ngoài chữa bệnh, chi phí cũng rẻ hơn nhiều.
Thuý Hà
Theo baochinhphu
